À première vue, la solution pharmaco thérapeutique semble offrir des résultats quasi-instantané pour réduire l’insomnie. Mais est-ce une solution efficace et durable pour venir à bout de cette insomnie chronique ?
Le programme de réduction du stress basé sur la pleine conscience (MBSR*) crée en 1979 par Jon Kabat-Zinn vise à développer l’aptitude à répondre plus efficacement au stress, à la douleur et à la maladie. Les participants de ce programme suivent un entrainement intensif à la méditation de pleine conscience et apprennent à l’intégrer dans leur vie de tous les jours.
Ce programme, peut-il également être efficace contre l’insomnie chronique ? Gross. C et al., 2011 ont cherché à répondre à cette question.
*MBSR = Mindulness-Based Stress Reduction
L’ÉTUDE
L’objectif de cette étude était d’examiner si la méthode de réduction du stress basée sur la pleine conscience (MBSR*) pouvait faire office de traitement chez les adultes souffrant d’insomnie chronique. 30 individus ont participé à cette étude. Ils ont été répartis en deux groupes :
- Un groupe MBSR (n=20)
- Un groupe pharmacothérapie ou PCT (n=10)
Pendant 8 semaines, les participants du groupe MBSR ont suivi une formation sur la pratique de la méditation de pleine conscience. 8 cours hebdomadaires de 2,5 heures leur ont été adressés. Les techniques de méditation comprenaient : le scan corporel, les méditations debout, assise, en marchant et le hatha yoga doux. Les participants devaient également avoir une pratique à domicile de 45 minutes de méditation par jour au moins 6 jours par semaine. À la fin de ces 8 semaines, les participants devaient poursuivre la pratique de la méditation à compter de 20 minutes par jour pendant 3 mois.
Le traitement du groupe PCT consistait à prendre 3 mg d’eszopiclone tous les soirs pendant 8 semaines suivies d’une utilisation selon les besoins pendant 3 mois. Il est en effet courant de prescrire de l’eszopiclone pour traiter l’insomnie primaire chronique.
À noter qu’une présentation de 10 minutes sur l’hygiène du sommeil a été incluse dans les deux interventions.
LES TESTS
Pour mesurer les résultats et comparer les effets des deux interventions, différentes évaluations ont été réalisées :
Journaux de sommeil et actigraphie
Dans ces journaux de sommeil, les participants devaient indiquer : le temps de sommeil total (TST), la latence du début de sommeil (SOL), le réveil après le début de sommeil (WASO) et l’efficacité du sommeil (SE – le temps d’endormissement divisé par le temps au lit).
Pour mesurer objectivement ces variables, les participants ont également porté un actigraphe au poignet.
La qualification de « mauvais sommeil » était indiquée quand SOL ou WASO était supérieure ou égale à 30 minutes, quand le TST était inférieur à 6 heures et quand le SE était inférieur à 85 %.
Ces évaluations devaient être effectuées 14 jours avant le début des interventions et sur les deux dernières semaines d’interventions ainsi que pendant 2 semaines avant la fin du suivi (mais seulement le journal).
Des questionnaires sur le sommeil
- L’indice de gravité de l’insomnie (ISI)
Il mesure en 5 points, la perception qu’à un participant de la qualité de son sommeil sur les deux dernières semaines. Les scores de ce questionnaire vont de 0 à 28, plus le score est élevé, moins la qualité de sommeil est bonne (Bastien.C et al., 2001).
- L’indice de qualité du sommeil de Pittsburgh (PSQI)
Les 19 questions du PQSI mesurent 7 domaines du sommeil : la qualité, la latence, la durée, l’efficacité, les perturbations, l’utilisation de somnifères et les dysfonctionnements. Les scores de ce questionnaire vont de 0 à 21. Les scores supérieurs à 5 ont été identifiés comme étant des sommeils de mauvaises qualités. Un score inférieur à 3 constituerait un changement significatif (Buysse, D. J et al., 1989).
- Les croyances et attitudes dysfonctionnelles du sommeil (DBAS-16)
Il mesure les conséquences perçues de l’insomnie, de l’impuissance et de l’inquiétude concernant le sommeil, les attentes en matière de sommeil et les attributions physiques et émotionnelles supposées perpétuer par l’insomnie. 16 questions sont notées de 0 à 10. Plus le score est élevé, plus cela indique un dysfonctionnement.
- L’échelle d’auto-efficacité du sommeil (SSES)
Il mesure la confiance dans la capacité perçue à adopter des comportements qui influent le sommeil. Il comprend 9 items notés de 0 à 10. Plus le score moyen est élevé, plus cela indique une grande confiance.
Des questionnaires sur la qualité de vie
- L’inventaire des traits d’anxiétés (STAI)
Il mesure l’anxiété à partir de 20 items. Les scores vont de 20 à 80 et différents seuils ont été proposés : léger (<40), modéré (40 – 59) et symptômes d’anxiété sévères (≥ 60) (Spielberger., 1983)
- L’échelle de dépression (CES-D)
Il mesure les symptômes de dépression en 20 points. Les scores vont de 0 à 60. Un score supérieur à 16 a été identifié comme étant des symptômes de dépression cliniquement significatifs.
- La qualité de vie liée à la santé (SF-12)
Il mesure les 8 aspects de la santé : le fonctionnement physique, limitation de rôle lié à la santé physique, douleurs corporelles, perceptions générales de santé, énergie / fatigue, fonctionnement social, limitations de rôles dus à la santé mentale et émotionnelle. Les scores ont été mesurés sur une échelle de 11 points. Plus le score est élevé, plus cela indique une déficience (J Ware Jr et al., 1996).
LES RÉSULTATS
Avant de comparer les résultats entre eux et de pouvoir juger l’efficacité du protocole MBSR, analysons d’abord les résultats de la première phase de test pour savoir si les différents participants étaient éligibles au protocole.
Les journaux de sommeil, qui ont été complétés pendant 14 jours avant le début du protocole, ont permis de confirmer que tous les individus avaient un « mauvais sommeil ».
- SOL moyen = 44,5 min
- WASO moyen = 55,5 min
- TST moyen = 6,3 heures
- SE moyen = 75,3 %
Les données de l’actigraphie ont confirmé ses premiers résultats.
En ce qui concerne les questionnaires d’auto-évaluation, c’est le même constat.
- ISI = 17,1 ± 3,34 (tous les participants ont obtenu un score supérieur à 7, seuil de l’absence d’insomnie).
- PQSI = 11,6 ± 2,53 (tous les participants étaient dans les catégories de « mauvais sommeil »).
L’EFFET DU PROTOCOLE MBSR
- Journaux de sommeil
Les journaux de sommeil ont été complétés à 3 moments : avant le traitement, après 8 semaines d’interventions et à la fin du suivi.
À partir des résultats obtenus, nous pouvons constater que pour le groupe MBSR, la latence du début de sommeil (SOL), le réveil après le début du sommeil (WASO) et l’efficacité du sommeil (SE) se sont considérablement améliorés entre le début et la fin des 8 semaines d’interventions. Sauf pour le WASO, les valeurs se sont même encore améliorées après les 5 mois de suivi, tout comme le temps de sommeil total (TST) qui semble avoir besoin de plus de temps pour être impacté positivement.
En ce qu’il concerne le groupe PCT, le temps de sommeil total (TST), le réveil après le début de sommeil (WASO) et l’efficacité du sommeil (SE) se sont considérablement améliorés après 8 semaines de traitements et ont été maintenus après 5 mois de suivi.
À noter que même si ce n’est pas statistiquement significatif, il semblerait que le MBSR est un impact plus important sur la latence du début de sommeil (SOL) par rapport au groupe PCT (MBSR = – 22,2 min ; PCT = -4,65 min)
- Actigraphie
Les actigraphes ont été portés avant le traitement et à la fin des 8 semaines d’interventions. Il a été démontré une diminution statistiquement significative (P= 0,04) de 8,9 minutes de la latence du début de sommeil pour le groupe MBSR. En revanche, les autres changements étaient faibles et non statistiquement significatifs.
Pour le groupe PCT, les paramètres de TST et SE se sont considérablement améliorés. À noter que même s’il n’est pas statistiquement significatif, le WASO a diminué de 14,8 minutes.
- Questionnaires d’auto-évaluation
Pour les questionnaires sur le sommeil, les résultats ont montré d’importantes améliorations statistiquement significatives pour le groupe MBSR entre le début du protocole, les 8 semaines d’interventions et la fin du suivi (voir figure 1 et 2 qui illustrent les changements pour ISI et PSQI). Des effets importants ont également été trouvés pour le groupe PCT bien que les résultats ne soient pas statistiquement significatifs (à cause du faible échantillon).
En ce qui concerne les questionnaires sur la qualité de vie, pour le groupe MBSR, la déficience d’activité liée à l’insomnie a été significativement réduite.
Pour les autres questionnaires, les résultats n’ont pas montré de changements statistiquement significatifs dus aux faibles échantillons. Néanmoins, les résultats tendent tout de même vers une nette amélioration des symptômes d’anxiétés, de dépression et de santé mentale.
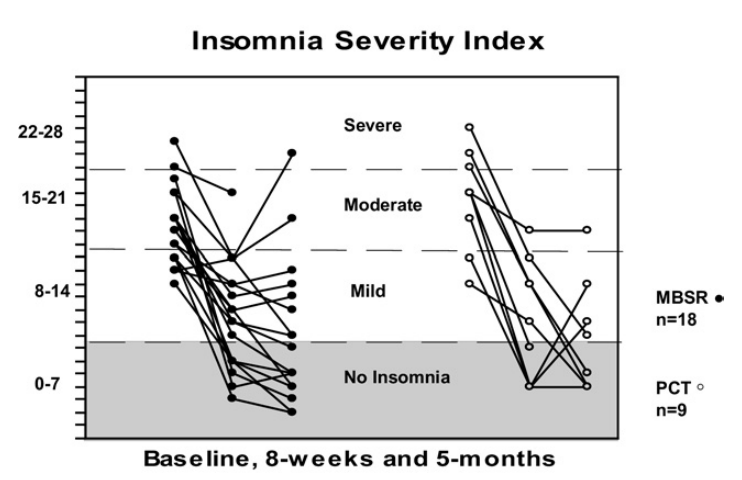
Figure 1 : Évolution du score de l’ISI après 8 mois d’interventions et 5 mois de suivi. Comparaison entre le groupe MBSR et PCT.
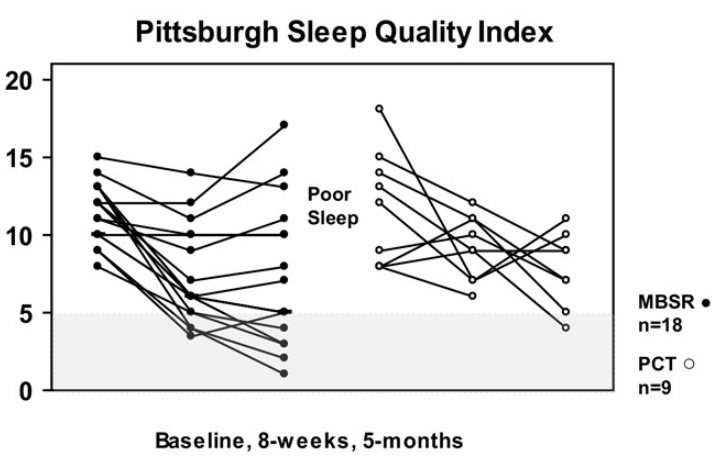
Figure 2 : Évolution du score du PSQI après 8 mois d’interventions et 5 mois de suivi. Comparaison entre le groupe MBSR et PCT.
CONCLUSION
Nous pouvons en conclure que la méditation pourrait être une véritable solution alternative à la solution médicamenteuse. Bien que celle-ci demande plus de temps et d’engagement, cette solution pourrait offrir bien plus que la gestion des symptômes d’insomnie. En effet, de par les résultats, la qualité de vie et la santé mentale pourraient être grandement améliorées.
CE QU’IL FAUT RETENIR
- La latence du début de sommeil, le réveil après le début du sommeil et l’efficacité du sommeil ont été améliorés par la méditation.
- Les données récoltées dans les questionnaires du sommeil ont été améliorés après un protocole de méditation.
- Les symptômes d’anxiété et de dépression ont été réduits après un protocole de méditation.
- La qualité de vie en général s’est améliorée après un protocole de méditation.
NOTRE SERVICE SANTÉ ET BIEN-ÊTRE
DÈS 19,99 €/MOIS

Notre concept vous offre la possibilité d’atteindre un niveau de santé et de bien-être optimal. Bénéficiez de nombreux conseils, de séances d’entrainement personnalisées, de formations sur l’exécution des exercices pour vous assurer une pratique en toute sécurité. Sportsulting, c’est bien plus qu’un coaching, c’est la nouvelle expérience de suivi sportif. N’attendez plus et rejoignez notre club !

